Энциклопедия ПАНКРЕАТИТА – общие сведения, этиология, классификация, проявления, диагностика, осложнения, питание, лечение, последствия
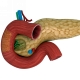
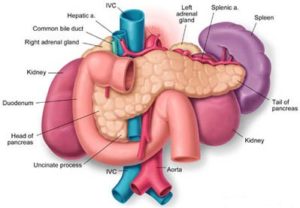 Панкреатит представляет собой деструктивно-воспалительное поражение паренхимы и окружающих тканей поджелудочной железы. Это одно из тяжелейших заболеваний органов брюшной полости. Острый панкреатит входит в тройку ургентных (неотложных) хирургических заболеваний, наряду с острым аппендицитом и холециститом. Кроме этого заболевание является рекордсменом по числу возможных тяжелых осложнений. Все вышеперечисленное обусловлено анатомическими особенностями расположения поджелудочной железы, вызывающими затруднение клинического обследования и диагностики заболевания. Поджелудочная железа вырабатывает пищеварительные ферменты, которые через проток вбрасываются в кишечник. Панкреатит – это воспаление поджелудочной железы, при котором данный проток закупоривается. Получается так, что человек принимает пищу, она попадает в желудок, из желудка в кишечник, мозг даёт команду поджелудочной железе вырабатывать пищеварительные ферменты, она их вырабатывает, но они не могут покинуть пределы железы по причине закупорки выводящего протока, и начинают переваривать поджелудочную железу изнутри, человек чувствует боль и бежит к врачу.
Панкреатит представляет собой деструктивно-воспалительное поражение паренхимы и окружающих тканей поджелудочной железы. Это одно из тяжелейших заболеваний органов брюшной полости. Острый панкреатит входит в тройку ургентных (неотложных) хирургических заболеваний, наряду с острым аппендицитом и холециститом. Кроме этого заболевание является рекордсменом по числу возможных тяжелых осложнений. Все вышеперечисленное обусловлено анатомическими особенностями расположения поджелудочной железы, вызывающими затруднение клинического обследования и диагностики заболевания. Поджелудочная железа вырабатывает пищеварительные ферменты, которые через проток вбрасываются в кишечник. Панкреатит – это воспаление поджелудочной железы, при котором данный проток закупоривается. Получается так, что человек принимает пищу, она попадает в желудок, из желудка в кишечник, мозг даёт команду поджелудочной железе вырабатывать пищеварительные ферменты, она их вырабатывает, но они не могут покинуть пределы железы по причине закупорки выводящего протока, и начинают переваривать поджелудочную железу изнутри, человек чувствует боль и бежит к врачу.
Этиологические (причинные) факторы заболевания
Панкреатит является полиэтиологическим заболеванием. Основными причинами его возникновения могут быть патологические процессы в органах, связанных анатомически и физиологически с поджелудочной железой (желудок, желчевыводящая система, двенадцатиперстная кишка, магистральные сосуды – чревный ствол и его ветви), алкоголизм, неправильное питание, а также воздействие фармакологических препаратов и химических веществ.
Основными причинами развития острого панкреатита являются:
- желчекаменная болезнь;
- алкоголизм.
Кроме этого причинами могут быть:
- действие лекарственных препаратов (тетрациклины, циклоспорины, кортикостеройды, ингибиторы АПФ и другие);
- травмы брюшной полости;
- нарушение липидного обмена;
- гиперкальциемия;
- наследственность;
- разделение поджелудочной железы;
- вирусные заболевания (цитомегаловирусная инфекция, вирусы гепатита);
- СПИД;
- беременность.
Классификация панкреатита
По характеру и продолжительности воспалительного процесса различают острый и хронический панкреатит.
В свою очередь острый панкреатит подразделяется на:
- отечный (интрестициальный) острый панкреатит;
- реактивный панкреатит;
- стерильный острый панкреатит,
который в свою очередь по локализации воспаления делитcя на:
- головчатый;
- хвостовой,
- смешанный.
По распространенности панкреатит бывает:
- мелкоочаговый;
- крупноочаговый;
- и субтотальный.
По форме некротического поражения панкреатит делится на:
- жировой;
- геморрагический;
- смешанный;
- инфекционный.
Хронический панкреатит делится по этиологической причине на:
- алкогольный;
- калькулезный;
- наследственный;
- лекарственный;
- идиопатический (неизвестной этиологии).
По морфологическим признакам выделяют:
- обструктивный;
- гнойный;
- кальцифицирующий;
- инфильтративно-воспалительный;
- фиброзно-склеротический хронический панкреатит.
Клинические проявления
Основными клиническими синдромами панкреатита являются:
- болевой;
- диспепсический;
- синдром сосудистых нарушений;
- синдром токсемии;
- синдром органной недостаточности.
Причем последние три синдрома появляются при развитии деструктивного панкреатита.
Боль обычно возникает через несколько часов после обильного приема жирной пищи или алкоголя и носит интенсивный характер, основная локализация боли это эпигастральная область и левое подреберье, боль может отдавать в поясницу и в область левой лопатки.
Болевой синдром обычно идет в ногу с диспепсическими расстройствами, тошнотой и рвотой. Рвота чаще всего многократная, не приносящая облегчения.
Синдром сосудистых нарушений сводится к гемодинамическим расстройствам, гипотонии (снижению артериального давления) и тахикардии. Также могут появляться локальные нарушения микроциркуляции, выражающиеся в появлении фиолетовых пятен на лице и коже туловища.
Синдром токсемии обычно появляется на 2-3 сутки от начала заболевания и характеризуется симптомами общей интоксикации организма: бледность, слабость, вялость, повышение температуры. Вследом за токсемией развивается органная недостаточность, вначале развивается токсическое поражение почек и печени, в тяжелых случаях развивается недостаточность легочной системы, ЦНС, эндокринной и сердечно-сосудистой систем.
Диагностирование панкреатита
Для диагностики панкреатита применяются инструментальные и лабораторные методы. К инструментальным методам относится: ультразвуковое исследование, КТ (компьютерная томография), магнитно-компьютерная томография (МРТ). Очень информативными в постановке диагноза являются лабораторные исследования, а именно определение амилазы, липазы, трипсиноген-активированного пептида в крови, а также определение диастазы и трипсиногена-2 в моче. Значения вышеуказанных ферментов длительное время остаются увеличенными.
Осложнения
Различают ранние и поздние осложнения панкреатита. К ранним осложнениям относятся:
- желтуха, механического генеза;
- портальная гипертензия;
- кишечные кровотечения;
- псевдокисты и ретенционные кисты.
К поздним осложнениям относятся:
- стеаторея (жир в кале);
- дуоденальный стеноз;
- энцефалопатия;
- анемия;
- локальные инфекции;
- остеомаляция.
Диетическое питание при панкреатите
Диетическое питание при остром панкреатите и обострении хронического, направлено на ограничение приема пищи через рот, отменяется даже прием щелочной воды. Пациенты в течение 2-5 дней находятся на парентеральном питании. Затем постепенно начинают вводить продукты, соблюдая принципы механического и химического щажения. Рацион питания с течением времени расширяется и постепенно увеличивается объем вводимой пищи и ее калорийность. Пероральное питание начинают с небольших доз жидкой пищи (слизистых супов, овощных пюре, слизистых каш). Назначают дробный режим питания, пища готовится исключительно на пару или в результате варки. Запрещается прием продуктов питания вызывающих метеоризм, также острые, жирные, жареные, пряные, консервированные продукты, а также прием газированных и кофеинсодержащих напитков.
Лечение панкреатита
Лечение панкреатита включает в себя назначение консервативных и хирургических методов. При остром реактивном панкреатите, сопровождающимся симптомами раздражения брюшины и симптомами “острого живота” назначается экстренная хирургическая операция. При плановой госпитализации проводится курс консервативной терапии, направленной на коррекцию ферментативной недостаточности, купирование болевого синдрома, а при отечной форме панкреатита и инфицированном панкреонекрозе проводится антибактериальная терапия.
При проведении консервативной терапии назначаются следующие группы препаратов:
- антибиотики (широкого спектра действия);
- блокаторы протонной помпы;
- блокаторы Н2 гистамина;
- антацидные препараты;
- ненаркотические анальгетики;
- спазмолитики;
- нейролептики.
Сопутствующие заболевания
Чаще всего панкреатит идет рука об руку с некоторыми воспалительными процессами близлежащих органов, такими как гастрит (особенно Helicobacter ассоциированным), дуоденит, язвенная болезнь желудка и двенадцатиперстной кишки, холецистит, кроме этого при панкреатите может развиться панкреатический диабет.
Последствия панкреатита
Для панкреатита характерно абортивное течение, то есть самостоятельное разрешение и полная инволюция воспалительных процессов, что может приводить к улучшению состояния и полному выздоровлению. Это характерно для отечной формы заболевания. Примерно в 20 % случаев происходит генерализация процесса, при этом деструктивные изменения в поджелудочной железе начинают носить злокачественный характер. Развитие полиорганной недостаточности может привести к неизбежности летального исхода.